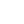年の瀬を迎え、今年も僅かになりました。今年を振り返ることや、来年の抱負を考える機会もあるのではないかと思います。
今回のコラムの内容は「ACP」です。医療介護現場で従事されている方では最近は良く耳にすることが多いと思われます。
ACPとは
ACPとはAdvance care plannninngの略です。
国内では日本老年医学会が2019年年6月に「ACP推進に関する提言」を公表し、ACPの定義を「ACP は将来の医療・ケアについて,本人を人として尊重した意思決定の実現を支援するプロセスである」としました。
国内でACPが必要とされるようになった経緯
2015年に「人生の最終段階における医療・ケアの最終段階における医療・ケアの決定プロセスにおけるガイドライン」が出されました。このガイドラインは2006年度に射水市民病院の人工呼吸器取り外し事件を契機としています。
医師の専断にて延命措置の中止が行われたことで国民の非難が起こりました。近年、海外でも普及しつつあるACPの概念をガイドラインに盛り込むことで医療・介護の現場に本人・家族等の意見を繰り返し聞きながら、本人の尊厳を尊重し、自分らしく生きることを支援することが重要であることを国が示したことになります。
ACPによる効用
ACPを行うと、どのような利点があるのでしょう?
Karen MDによる研究では80歳以上の入院患者309人を対象に行ったランダム化比較試験の結果、ACP介入群は非介入群に比べ、患者の希望が尊重され、残される家族のストレスや不安、うつ症状も低い割合であり、対象の満足度も高かったとのことでした。
Karen MD. “The impact of advance care planning on end of life care in elderly patients: randomised controlled trial.” BMJ 2010;340:c1345
また、英国のホスピスで死亡した患者969人のコホート研究では病院滞在期間、入院滞在期間、入院コストのいずれもACP介入群で有意に低いことが分かりました。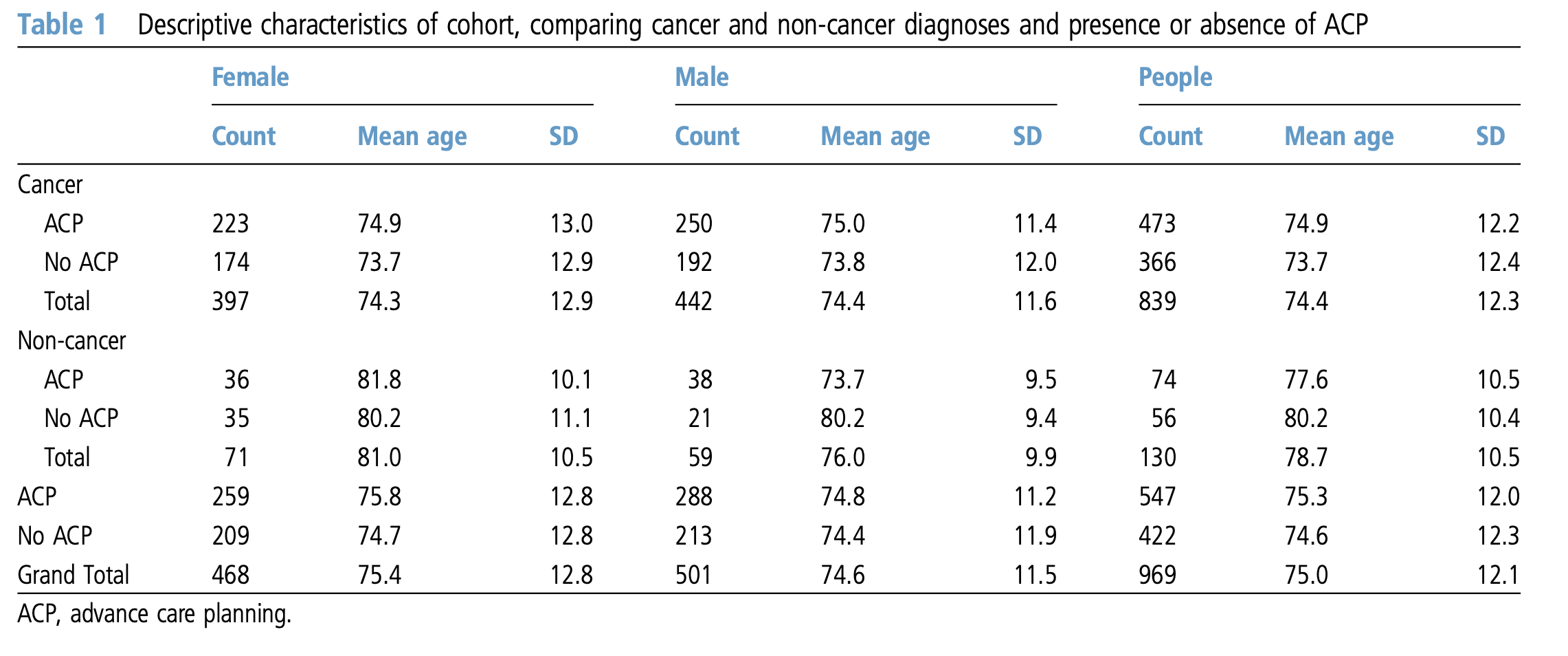
The impact of advance care planning of place of death, a hospice retrospective cohort studyJulian Abel,1 Andy Pring,2 Alison Rich,1 Tariq Malik,2 Julia Verne2
ACPの定義はさまざま?
日本老年医学会以外にもACPの定義が提唱されて、国内で分かれてしまっているのが現状です。
ACPがAD(Advance Directive:患者または健常者が自分自身の臨死期・死後の対応について事前に他者に伝えておくこと)、DNAR(Do Not Attempt Resuciation:急変時または末期状態で心肺停止の状態に蘇生措置をしない取り決めのこと)などを
内包する概念である図を自己解釈され、ACPとADとほとんど一緒であると考えている先生がいらっしゃいます。
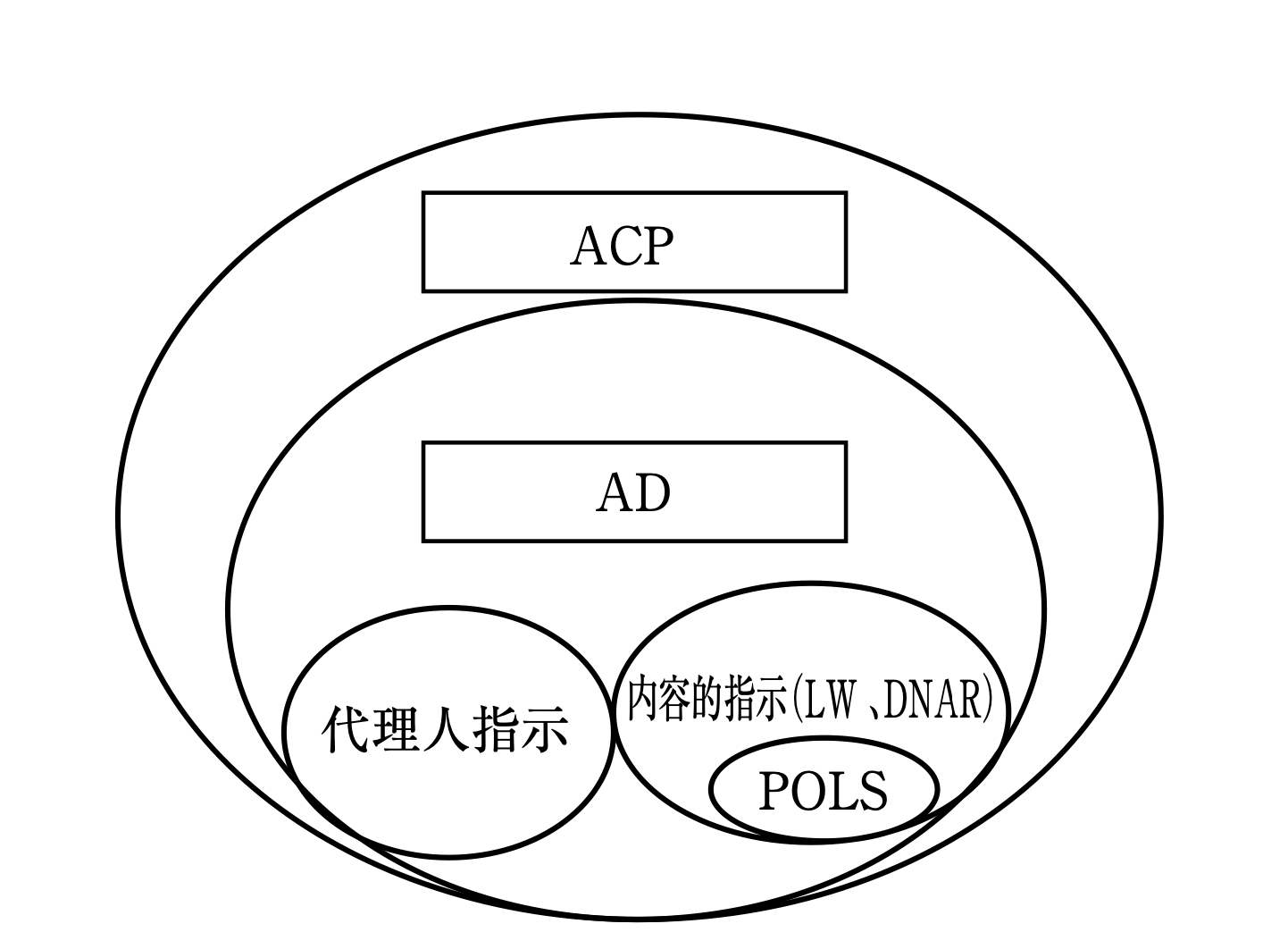
阿部泰之:「コミュニケーションと意思決定 支援」資料より改変
ACPにADやDNARを内包せず、ACPを行った結果、ADやDNARが結果として出てくる概念であるという図が下記になります。
私はこちらの概念の図のほうが誤った解釈が生まれないのではないかと考えます。
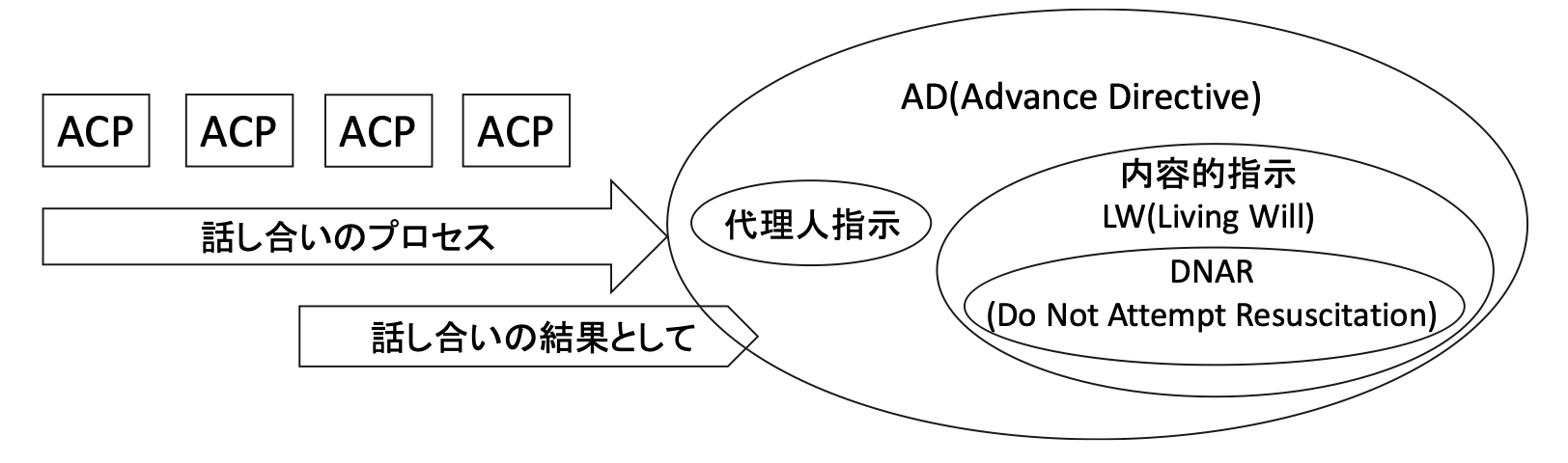
看護実践にいかすエンド・オブライフケア第2版,長江弘子 編,日本看護協会出版 2018,P.65「ACP、AD、DMARの関係図」より改変
ADと混同されるACPはやっても効果はない
ACPの定義が単に意思決定を行うもの、ADやDNARをとるために行うものとしてしまうと問題が出てきます。
アメリカのJAMA で「What`s Wrong With Adavance Care Planniing?」という題でACPは効果がないという論文が発表されました。この論文の主旨は患者に必要とされる医療の決定を優先して患者との会話を促進しても、良いケア提供が生まれなかったということを報告するものでした。
ADをとるように「ACPをとる」という言葉自体はナンセンスとの声もあります。
ADが有効でないという研究があります。9100人の重症患者を対象にクラスターランダム試験を実施しました。介入群は訓練を受けた看護師がADを取得し医師に伝えましたが、結果ICUの利用、DNR取得から死亡までの日数、疼痛、医療コスト、患者満足度、事前遵守に介入群と非介入群に差異はありませんでした。
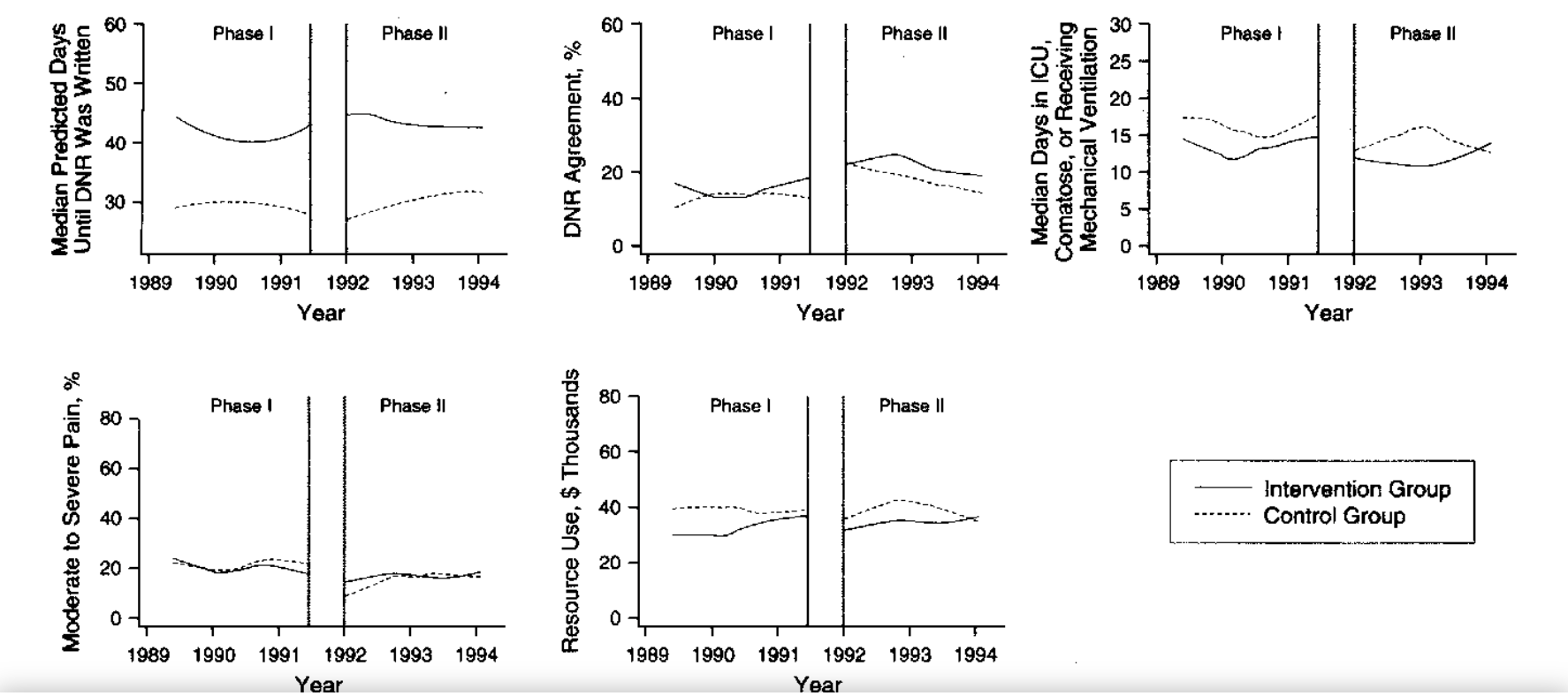 A controlled trial to improve care for seriously ill hospitalized patients. The study to understand prognoses and preferences for outcomes and risks of treatments (SUPPORT). The SUPPORT Principal Investigators.JAMA.1995;274:1591-1598
A controlled trial to improve care for seriously ill hospitalized patients. The study to understand prognoses and preferences for outcomes and risks of treatments (SUPPORT). The SUPPORT Principal Investigators.JAMA.1995;274:1591-1598
そもそも、この研究の失敗から生まれたのがACPであり、この研究の原因はSDM(Shared Decison Making:協働意思決定)がうまくいかなかったことが挙げられ、①話題の導入と情報提供、②話し合いの促進、③事前指示の記載あるいは話合いの内容を記載、④事前指示の振り返りと書き換え、⑤事前指示を実際の現場に適応の5ステップからACPは構成されるようになりました。
事前に意思決定することだけに焦点を絞ること、ACPのゴールをADをとることとしまってはACPとはいえないのです。
もし意思決定のみに焦点が及ぶのであれば、認知症患者の意思決定を行う際に認知症発症以前に意思決定をする必要があり、ACPも認知症発症前に実施しなければ無意味であるといえます。
ACPのゴールは患者が意思決定できなくなった際にケアが確実に患者の選好により形成できることであり、必ずしもはっきりとした意思決定がされている必要はないのです。
ACPで大事なこと
ACPで大事なことは、意思決定のゆらぎを許容する力と対話をし続けるチームを構成することです。
方針がうまく定まらないケースであったり、意向が変わってしまうケースで悩んでしまう場面があるかと思います。
人間だからこそ悩み、意思決定はゆらぐものだと思います。意思決定のゆらぎを許容するためにACPはあると思います。
たとえ本人が意思決定できなくとも本人の尊厳を追求し、自分らしく生きること支援する。この決定が正しいのか間違いのかはっきりしないかもしれません。それでも皆で共有し、悩み歩んでいくことに価値があるのだと思います。
答えの出ない、対処のしようのない事態に耐える能力をNegative capabilityといいます。急いで答えを出さずに不確実さや不思議さ、懐疑の中にいることは白黒つけることの多い医療の分野では、時に良しとしなかった部分もあったかもしれません。
しかし医療を突き詰めていくと倫理の問題になり、倫理的な課題には答えが出ないため、答えを出さないで進んでいくことも念頭に置く必要があります。
患者・家族とだけでなく、対象を含めたチームで何度も対話を念頭にSDM(Shared Decison Making:協働意思決定)を繰り返し行なっていく体制・組織作りも重要となってきます。
『もしも』の話だけでなく、『いつも』の話も大事です。焦点はどう死ぬかではなく、最期までどう生きたいかという目標の実現です。医療従事者は『もしも』の話に焦点がいきがちであることを自覚しなければなりません。
対象の大事にしていたこと、価値観に焦点を当てることで遺された時間との向き合い方が変わる可能性があるのです。
その人の過去の物語、人生史を知り、対話のプロセスの中でこれから歩む物語が別のものになるかもしれません。
決して対象の価値・信念を汲み取るプロセスは決して新しいことではありません。このプロセスは今まで医療・介護従事者がやってきたことなのです。
(※Footageのご利用者さまの様子はHPやInstagram で紹介させて頂いております。)
あなたのこれからの物語が光射す方へ。あなたの人生史を知り、あなたらしい生き方を一緒に模索していきます。
一人悩み、苦しみを抱えるのではなく、共に在りたいのです。全てを共有できるわけでもないかもしれません。
しかし、遺された時間をどう生きたいかというあなたの思いと共に私たちは伴走します。
あなたの人生の物語と私たちの物語が紡がれることにより、笑顔が生まれたのなら、この上のない喜びであります。
良いお年をお迎えください。
著者:谷口 晶紀(看護師 Footage訪問看護ステーション覚王山店 )